Votre pathologie
5 à 20% des chevilles restent instables après un ou plusieurs accidents d’instabilité (entorse). Elle se manifeste par une insécurité douloureuse de cheville ou des entorses récidivantes de la vie quotidienne ou sportive. L’origine n’est pas toujours une insuffisance ligamentaire (laxité). Il peut s’agir d’un défaut proprioceptif, d’une faiblesse musculaire des fibulaires par insuffisance de rééducation, d’une laxité ligamentaire constitutionnelle. On recherchera également des origines plus rares responsables de fausses instabilités comme les fractures ostéochondrales du dôme de l’astragale, les synchondroses et synostoses, l’instabilité des péroniers latéraux, les coincements synoviaux et les instabilités de la sous-talienne. L’évolution naturelle de cette pathologie peut conduire à l’arthrose de la cheville. Le bilan comportera une évaluation de la fréquence des instabilités, des conditions de survenue, des conséquences sur la vie quotidienne et sportive et des douleurs associées.
Vos examens préopératoires
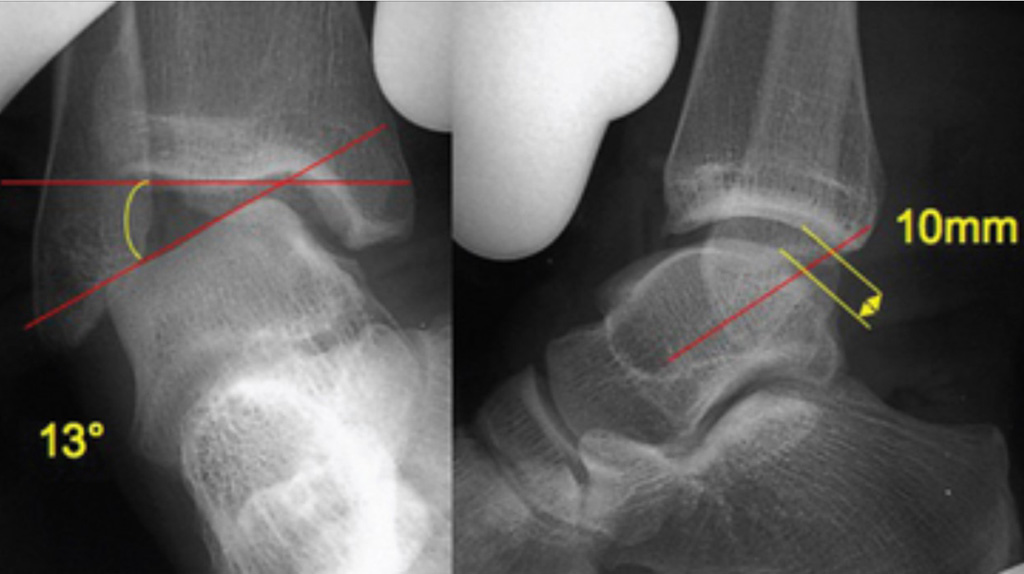
Des radiographies de cheville de face et de profil en charge ainsi que de ¾ permettront d’élaborer le morphotype, de rechercher des lésions associées et des signes d’arthrose. Le bilan comportera également des clichés dynamiques réalisés par une équipe choisie et de confiance et devront être comparatifs. Ils rechercheront un varus supérieur à 12° et un tiroir antérieur supérieur ou égal à 8 mm. L’arthroscanner sera demandé si l’on suspecte des lésions associées. La résonance (RMN ou IRM), quant à elle, ne donne pas une sensibilité et une spécificité supérieures aux clichés dynamiques dans cette pathologie mais elle permet de rechercher des lésions du ligament tibio-fibulaire ou des lésions de la sous-talienne.
Nos critères d'intervention
Une stabilisation chirurgicale de votre cheville ne vous sera proposée que si l’on constate un échec du traitement médical bien conduit depuis 6 mois. Les critères radiologiques devront être positifs, les lésions associées dépistées et les répercutions fonctionnelles suffisantes que pour envisager une chirurgie. Cette chirurgie peut suivre deux principes :
- une retension ligamentaire ± associée à une augmentation ou renforts au périoste ou au retinaculum.
- une reconstruction ligamentaire en chirurgie ouverte ou sous arthroscopie.
Alternatives thérapeutiques
La plupart des instabilités chroniques de cheville répondent à l’un ou à l’association des traitements suivants :
- la suppression des talons hauts et l’adaptation du chaussage
- le port de semelles à coin pronateur ou postéro-latéral
- le port de bandage élastique de type chevillère
- la réalisation de strapping avant l’activité sportive
- la rééducation proprioceptive qui doit prendre une place principale dans cette approche médicale. Elle consistera en une tonification excentrique des muscles péroniers et à un travail proprioceptif plus ou moins complexe. L’autorééducation et l’entretien du résultat obtenu, font partie de l’approche médicale de cette instabilité.
Techniques chirurgicales
L’approche chirurgicale peut suivre deux principes différents, la retension ligamentaire avec ou non augmentation ou la reconstruction ligamentaire.
- Retension et renfort ligamentaires
- Reconstruction ligamentaire
Lorsqu’il existe une instabilité de longue date ou lorsque la laxité est très importante ou encore lorsqu’il s’agit d’une instabilité dans un contexte d’activité sportive de haut niveau, nous proposerons une reconstruction ligamentaire soit anatomique sous arthroscopie, ce qui est la tendance actuelle, soit par une technique qui utilisera un ou une partie d’un tendon court péronier. La reconstruction arthroscopique est une technique récente qui a pour but d’être plus anatomique en reconstruisant les ligaments au niveau de leur zone d’insertion originale et par de petites cicatrices. Elle permet également de traiter les lésions associées de la cheville. Nous utiliserons soit un des tendons de la patte d’oie prélevé au genou, soit une allogreffe congelée qui aura l’avantage de ne nécessiter aucun site donneur mais le désavantage d’être plus fragile et ce plus longtemps. Cette technique reconstruit le faisceau antérieur et le faisceau moyen du ligament latéral externe de façon solide et fiable. L’autre alternative est d’utiliser un ou ½ tendon péronier qui est habituellement laissé inséré sur la base du 5ème métatarsien et dérouté de façon à reconstruite le faisceau antérieur et le faisceau moyen du ligament externe. Cette reconstruction peut être plus enraidissante et moins anatomique mais donne de très bons résultats. Le choix dépendra de l’opérateur mais également de votre décision en tenant compte des avantages et des inconvénients de chaque technique. Ces deux interventions sont suivies d’une immobilisation plâtrée de 6 semaines avec la plupart du temps une mise en charge à partir de la 3ème semaine. La rééducation ne débutera qu’à la sortie du plâtre.
Hospitalisation
Il s’agit d’une chirurgie réalisée en ambulatoire pour les retensions ligamentaires simples et qui pourra nécessiter une nuit d’hospitalisation pour les chirurgies de reconstruction lorsqu’un geste associé est nécessaire, voir un prélèvement au genou.
Protocole de rééducation
La rééducation débutera habituellement à la 6ème semaine postopératoire hormis lorsqu’un système amovible vous aura été proposé à partir du 15ème jour postopératoire. Cette rééducation consistera en une récupération des amplitudes, à un réveil et une tonification musculaires des péroniers latéraux, du jambier postérieur et des muscles périphériques, une mobilisation des cicatrices et d’un travail proprioceptif réalisé dans un premier temps en décharge puis en charge. La réathlétisation sera proposée dans un second temps en fonction du niveau fonctionnel auquel on veut parvenir. Cette chirurgie octroie 60 séances de rééducation (2 prescriptions de 30). Le protocole pourra être modifié en fonction d’éventuels gestes associés ou de fragilité particulière.
Autonomie postopératoire
La marche s’effectuera sous couvert de deux cannes béquilles ou d’un cadre de marche pendant les 6 semaines qui suivent l’intervention. La conduite du véhicule n’est pas autorisée pendant cette période. Le drainage postural est de rigueur essentiellement pendant les 15 premiers jours.
Incapacité de travail
La moyenne d’arrêt de travail est de 3 mois à moduler en fonction du type d’activité professionnelle exercée.
Complications éventuelles
Les douleurs résiduelles varient entre 5 et 67% des cas dans la littérature. Celles-ci sont d’autant plus fréquentes que l’instabilité préopératoire est associée à une douleur non expliquée et sans traitement ciblé.
- la raideur articulaire
- les fractures de malléole
- les lésions des nerfs sensitifs principalement du fibulaire superficiel et du saphène externe
- les infections postopératoires
- les algodystrophies
- les phlébites. Une prévention par héparine de bas poids moléculaire vous sera proposée pendant 45 jours et nécessitera un contrôle de plaquettes 2 fois/semaine pendant toute la durée du traitement.
- une laxité résiduelle avec ou sans instabilité.
Calendrier
Assurez-vous qu’un rendez-vous postopératoire vous a été donné à 15 jours de l’intervention. Durant cette consultation, la vérification de la cicatrice, l’ablation des fils et le changement du mode d’immobilisation vous seront proposés. Un 2ème rendez-vous à 6 semaines est nécessaire pour vous évaluer à la fin de la cicatrisation, vous libérer de l’immobilisation et vous donner les consignes de rééducation. Un rendez-vous ultérieur est souvent nécessaire pour évaluer le résultat.